Djamilla van Aalst-van der Stap is kinderechocardiografist bij het Centrum voor Aangeboren Hartafwijkingen Amsterdam-Leiden (CAHAL). Het werken met de kinderen in het ziekenhuis vindt ze hartstikke leuk, maar het is de vraag of dat zo blijft. ‘Als ons kinderhartcentrum geen ingrepen meer mag doen, wordt mijn werk een stuk minder interessant.’
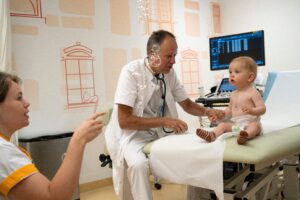
‘Zoals je op de foto onder dit artikel ziet, ben ik tijdens mijn werk vaak aan het bellenblazen. Ik moet kleine kinderen afleiden, zodat ze stil blijven liggen voor de echo. Ik praat tegen ze, zing liedjes en gelukkig hangt er ook een televisie met een magische aantrekkingskracht. Dit probleem heb je bij de volwassenencardiologie natuurlijk niet, daar liggen mensen stil. Tieners liggen over het algemeen ook stil, maar ik maak ondertussen wel een praatje met ze: hoe was het op school, wat voor lessen heb je gehad, welke sport doe je?’
Specialisme
‘Ik wilde graag bij kinderen echo’s maken van het hart en dat kan maar in een paar ziekenhuizen in Nederland. Ik koos in 2019 voor deze baan bij het CAHAL*. Voor mij is werken bij dit kinderziekenhuis het meest praktisch, omdat ik in de buurt van Leiden woon. Maar een mooie bijkomstigheid is dat cardiologie hier echt een specialisme is. Een groot deel van de kinderpopulatie, van baby’s tot achttienjarigen, is hier voor cardiologische zorg. Ook op de Kinder Intensive Care liggen voornamelijk patiënten met hartproblemen.’
Hartecho
‘Als kinderechocardiografist maak ik echo’s bij kinderen die meestal een aangeboren hartafwijking hebben. Vaak is er tijdens de zwangerschap of bij het consultatiebureau iets afwijkends ontdekt. Ik kijk dan samen met de cardioloog wat er precies aan de hand is. Het kan zijn dat een kind geopereerd moeten worden aan het hart. In dat geval maak ik ook echo’s voor en na de operatie. En ik zie kinderen natuurlijk als ze op controle komen. Meestal één keer per jaar, maar vlak voor een operatie soms zelfs elke week.’
Complex
‘Ik vind kinderharten ontzettend fascinerend, omdat aangeboren hartafwijkingen best complex zijn. Vooral de eerste echo is een uitdaging. Volwassen patiënten hebben vaak hartziektes die op latere leeftijd zijn verworven. Bij een kind weet ik nog niet of er sprake is van een normaal of aangeboren afwijkend hart. Ik moet heel goed kijken hoe het hart is aangelegd en waar de eventuele afwijkingen zitten, zoals een gaatje tussen de hartkamers, een hartklep die niet goed opengaat, of een vernauwing in de aorta. Vaak is het een combinatie van aandoeningen.’
High five
‘Sinds ik hier werk heb ik een aantal kinderen met hartproblemen al vaak gezien. Het is leuk om een band op te bouwen met de patiënten en hun ouders. Ik heb collega’s die hier langer werken en de tieners zelfs als baby hebben meegemaakt. Het is mooi om te zien dat kinderen groter worden en dat het goed met ze gaat. Doordat de jonge kinderen meestal vaker op controle komen, weet ik precies welke afleidingsmethode bij welk kind goed werkt. Maar ook met de wat grotere kinderen bouw ik een band op. Die komen vaak binnen met ‘Daar ben ik weer!’ of geven me een high five.’
Vertrouwd
‘Ik merk dat de beoogde sluiting van ons kinderhartcentrum enorm leeft bij de ouders van onze patiënten. Ze vragen: kan ik hier dan nog wel terecht, want dit centrum is zo goed. Ik leg dan uit dat het nog geen gelopen race, want er loopt nog een rechtszaak*. En als toch blijkt dat CAHAL echt moet stoppen met de operaties en interventies, dan blijven de reguliere controles wel in Leiden. Toch blijft het vaak onduidelijk voor ze. Het is vooral lastig voor patiënten die hier al langer lopen en weten dat er nog een paar operaties aankomen. Een operatie is al super spannend. En dan moeten de kinderen misschien ook nog naar een ander centrum waar de mensen niet vertrouwd zijn.’
Minder leuk
‘Zelf vind ik het ook ontzettend jammer als ons centrum sluit. Als in het kinderziekenhuis geen ingrepen meer worden gedaan, valt er veel weg. Ik kom nu overal om echo’s te maken: de intensive care, de afdeling Neonatologie, de kinderafdeling. Straks zit ik alleen nog op de polikliniek. Patiënten met een hartafwijking moeten we dan na de eerste echo doorverwijzen naar een ander ziekenhuis. Als ons kinderhartcentrum geen ingrepen meer mag doen, wordt mijn werk een stuk minder interessant.’
*Het Centrum voor Aangeboren Hartafwijkingen Amsterdam-Leiden (CAHAL) is onderdeel van Amsterdam UMC en het Leids Universitair Medisch Centrum (LUMC). Minister Kuipers besloot in april 2023 om de kinderhartchirurgie in Nederland te concentreren in Rotterdam en Groningen. Dit zou betekenen dat het CAHAL moet sluiten. Het LUMC en het Amsterdam UMC zijn het niet eens met deze beslissing en zijn een juridische procedure gestart. Op 30 november 2023 vindt de zitting plaats over het concentratiebesluit. Het LUMC ziet de zitting met vertrouwen tegemoet vanwege de vele inhoudelijke argumenten waarom het CAHAL niet gesloten mag worden. Lees meer in het dossier CAHAL.
Bron: LUMC










